鄭燕淑/蒲若芳/楊雯雯
藥品若欲申請納入我國健保收載之前,必須先取得食品藥物管理署(主管機關)核准同意之許可證,或主管機關核發之查驗登記技術與行政資料審核通過核准函(簡稱核准函)。對於健保未納入收載之品項,藥物許可證之持有廠商(簡稱廠商)或保險醫事服務機構,可檢附相關資料及藥物納入收載給付建議書,向中央健康保險署(簡稱健保署)提出建議收載之申請。藥品若欲申請納入健保,其申請健保之核准適應症必須是食品藥物管理署(簡稱食藥署)核准的適應症範圍內。意即,廠商健保申請的適應症以不超出食藥署核准在臺上市的仿單適應症為範圍。
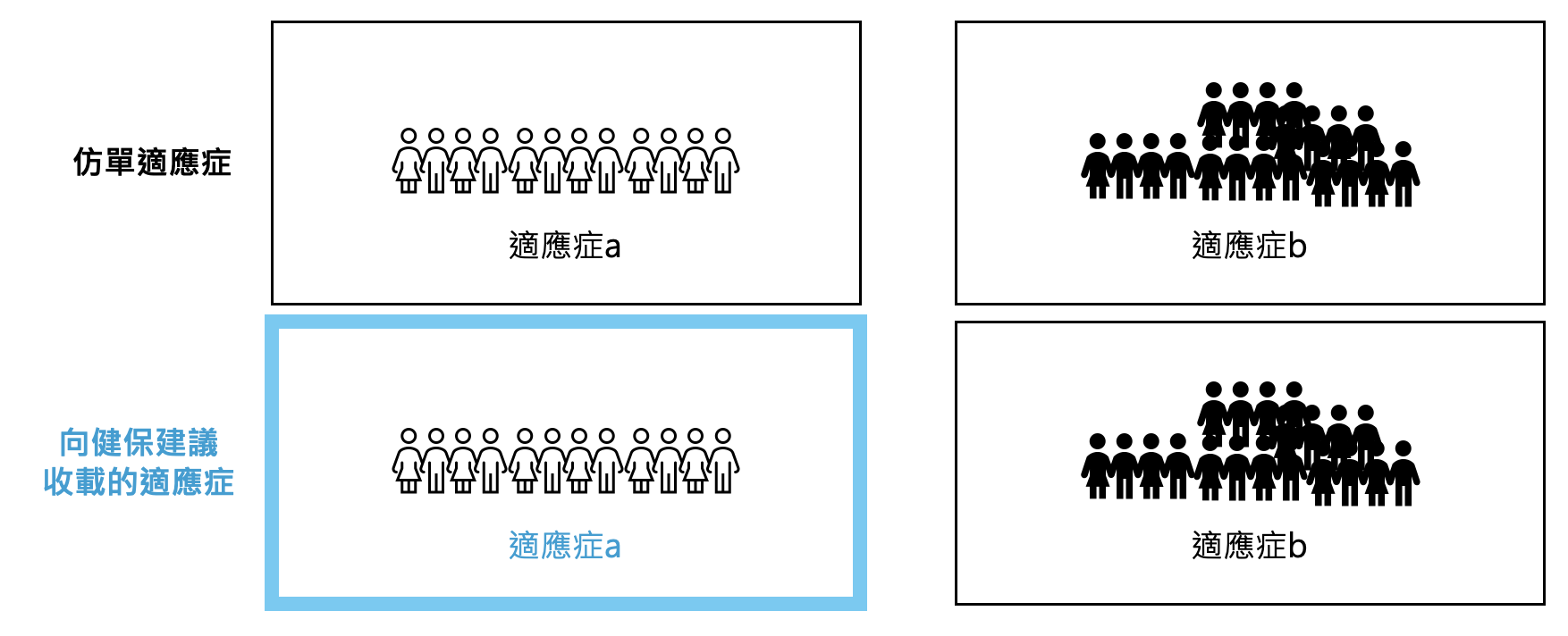
假設某A藥品獲得食藥署核准2個仿單適應症(分別為a和b適應症),且此2個適應症在療效證據上足夠穩健充分。雖然廠商得以向健保署建議收載2個適應症,但廠商往往會考慮我國當前健保制度核價的環境及財務有限的問題,在送件前期就先做策略性的思考。舉例來說,每年健保可用的新醫療科技預算有限,而新醫療科技的支出估計,粗略看來不外乎是價與量的問題,以廠商的角度來看,為維持公司國內外市場的穩定經營,必定盡可能堅守對外公開的給付價格,因此只能犧牲對量的堅持,以減少保險端的顧忌– 新醫療科技造成嚴重的健保財務衝擊。於是廠商會在仿單許可適應症的範圍內進行策略調整,這些策略性思考大都是廠商帶入當下健保財務觀點所做的調整,以降低完全被拒絕收載的風險;如,在其2個適應症內擇一申請,或者放棄治療族群較多病人的適應症,選擇病人數較少的適應症,甚至是限定使用規定等條件來進行送件,以降低對健保財務可能的影響。
換句話說,廠商會做這樣的策略考量,是為了避免產品因納入健保後的整體費用支出(財務預算)影響太大而被健保的決策程序會議–「藥品專家諮詢會議」及「藥物給付項目及支付標準共同擬訂會議」拒絕。在健保申請端的相關利害關係人大都瞭解這種送件前的「自我限縮」情況,所以大多不會真的完全以食藥署核准的適應症範圍向健保建議收載;再者依據《全民健康保險藥物給付項目及支付標準》第4條「本標準未收載之品項,由藥物許可證之持有廠商或保險醫事服務機構,檢具本保險藥物納入給付建議書,向保險人建議收載」,因此廠商若未主動建議新醫療科技納入健保給付,主管機關並不會主動向相關決策程序會議提出審議,這也是為何當前部分疾病的治療無法跟上國際治療指引的因素之一。
回到健保收載的觀點上,針對A藥所申請的a適應症,廠商在送健保申請案(納入健保申請)前,依照健保送件要求,必須檢附相關資料,除相對療效、財務影響或成本效益分析資料之外,最基本的是要界定清楚擬探討的PICO,亦即擬治療的罹病目標族群(Population/Patient)、A藥在該目標族群的用法、用量、療程、限制、副作用等處置相關資訊(Intervention)、當前沒用A藥的既有治療方法之相關處置資訊(Comparisons)、期待罹病目標族群接受既有或A藥治療後得以改善的結果,或許是減少疼痛、延長無惡化存活期/整體存活期、改善視力等(Outcomes)。在醫療科技評估中,為了要瞭解醫療科技的整體及相對效益,可能會運用系統性文獻回顧來探討藥品的相對療效及安全性,因此,廠商送件的資料中應盡可能提出充分的相對療效證據,以支持產品的價值。
如果廠商提出成本效益證據,將可在其申請案資料中看到:廠商提出成本效益指標ICER(incremental cost-effectiveness ratio)的計算基礎是基於A藥對健保的「廠商建議價$(X)及B藥(比較品)的健保價」來計算其ICER。如下公式:

當前在健保藥品專家諮詢會議上(決策會議程序的第一關),健保政策管理者及參與決策會議之相關專家,往往會以健保財務預算資源有限的觀點進行考量,意即先考慮會影響健保財務的價格與使用人數(量),甚至在決策過程中還會針對此A藥之a適應症做進一步的「給付範圍限縮」。惟又考量疾病未被滿足的醫療需求(unmet medical needs),最後同意納入的病人群可能僅是仿單適應症病人群的一小部分。
從公開資料中所觀察到的決策結論,可發現類似案例:「該A藥其整體存活期OS之中位數可得到最大效益,且該疾病治療方式目前僅有化療藥品,具有unmet medical needs,同意納入健保給付並限定用於a之適應症,並需與廠商簽訂藥品給付協議方案」,此時健保做出的核價為($Y)。
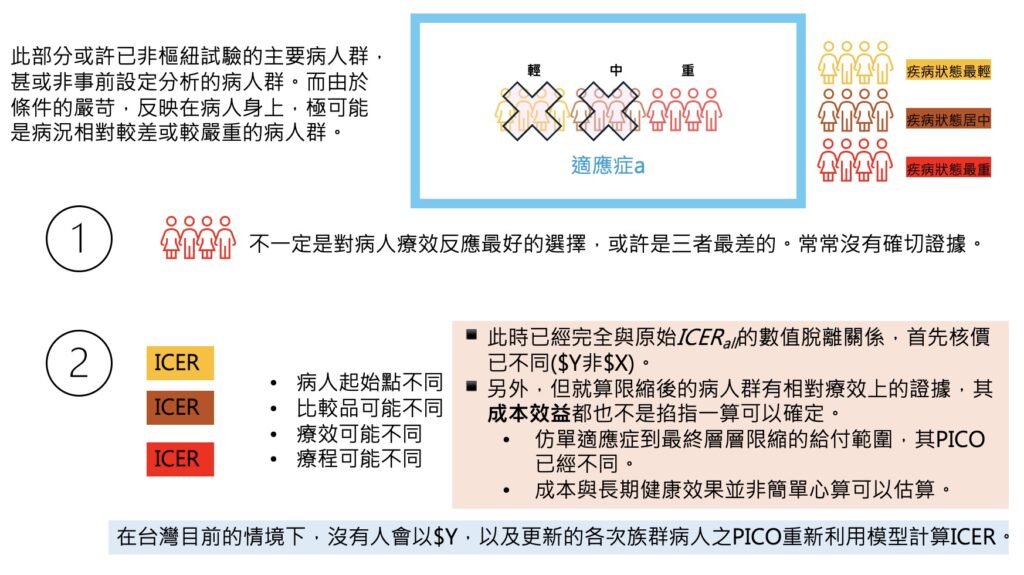
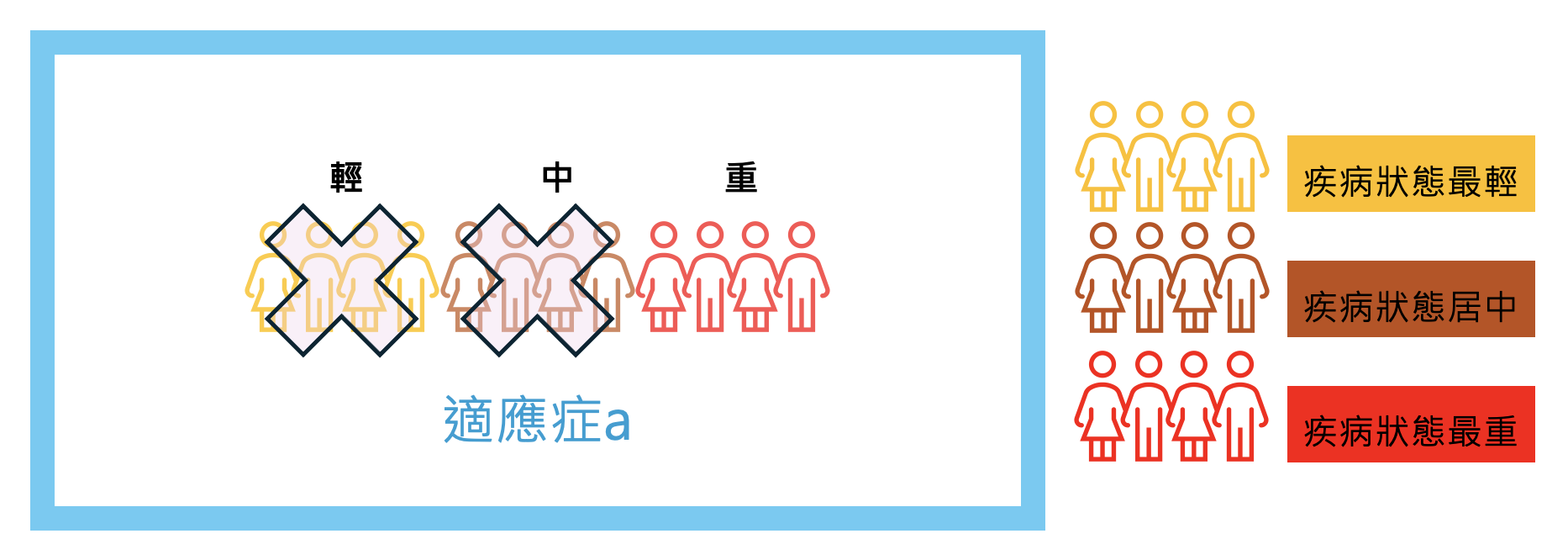
在健保核價的程序中,決策受限於財務預算的考量,所以被限縮以後所依據的證據可能都已經不是原先廠商送件時所提供的證據觀點,即,在健保層層的限縮下,決策會議同意健保納入的族群,或許已非樞紐試驗的主要病人群,甚或非事前設定分析的病人次族群。而由於給付規定條件的嚴苛(可使用健保給付的這個族群),反映在病人身上,極可能是病況相對較差或較嚴重的病人群。此時做出的結論或落於以下兩種情境:
- 限縮後,可使用到健保資源的族群可能是疾病惡化程度較重的族群。選擇這個族群做為健保給付的族群,不一定是對病人療效反應最好的選擇,有可能是三種(輕中重)族群中最差的,也不見得有穩健或確切的證據。
- 假設此案廠商送件資料提供成本效益分析(ICER),顯而易見的是,廠商成本效益分析模型使用的原始參數設定情境已不再是決策會議中的觀點。三種(輕中重)不同病人族群,其病人使用藥品的病況基礎點、比較品、療效、療程…等都有可能不同。此時,健保決策會議所做出的決定已經「完全與前面 ICERall 的數值脫離關係」,首先是A藥價格已不同,【此時為$Y,並非原先送件的$X】。再者,就算限縮後的病人群有相對療效上的證據,其成本效益也不是掐指一算就可以確定的。因為:
「從原先食藥署核准之仿單適應症到健保申請再到健保決策會議,這冗長的過程中,已經過層層給付範圍的限縮,最終的PICO可能已經和健保申請案中廠商所提出的原始PICO不同」且「成本與長期健康效果並非簡單心算就可以估算」。
在台灣目前的情境下,沒有人會以健保決策同意的這個價格($Y),以及更新的各次族群病人的PICO,重新利用模型計算ICER。亦即,原先廠商所送的ICER資料其情境可能早就不符合決策討論後的情境;另外,健保決策同意後的$Y價格情境(限縮後及健保作出的支付價格)並「沒有」機會以新的模型「再」重新計算其成本效益ICER。
健保申請案到健保決策會議此過程中,資料會因為一次次的決策情況而改變,資料在核價討論過程中也可能因為條件或給付規定的調整而變動,此時資料是否能被「合宜的」進行直接比較?醫療科技評估強調系統性及實證的觀點,其基礎也是建立在科學的要求之下,處理資料及數據有其差異背景需要考量,若僅進行「直觀式」比較,是缺乏方法論的基本專業素養。健保核價有「健保財務觀點的決策價值」需求,其與醫療科技評估方法學之「科學素養」價值不同,這是探討成本效益時必須放在心上的觀點。醫療科技評估有其方法論,必須避免不同的數字迴盪在不同人的解讀,而形塑成很「科學」的樣子,這種健保治理中的「偽科學」治理意識是我們要避免的。INAHTA於2020年發布,HTA是:「一個結合多種專業的過程,利用明確的方法學,評估特定醫療科技在其生命週期中某時點的價值。此過程的目標在於為決策者提供相關資訊,以促進發展一個平等、效率和高品質的醫療衛生體系。」此值得我們在思考成本效益時需要釐清的基本概念。